Esiste una malattia di cui si conosce molto poco e che è anche complicata da individuare: è l’endometriosi, di cui soffrono secondo le stime circa il 10% delle donne in età riproduttiva. Può coinvolgere non soltanto l’utero ma anche altri organi ed appunto la diagnosi è complicata, visto che i dolori pelvici vengono scambiati spesso solo per forti dolori mestruali. Molte donne infatti scoprono di esserne affette solo quando hanno difficoltà nell’avere figli.
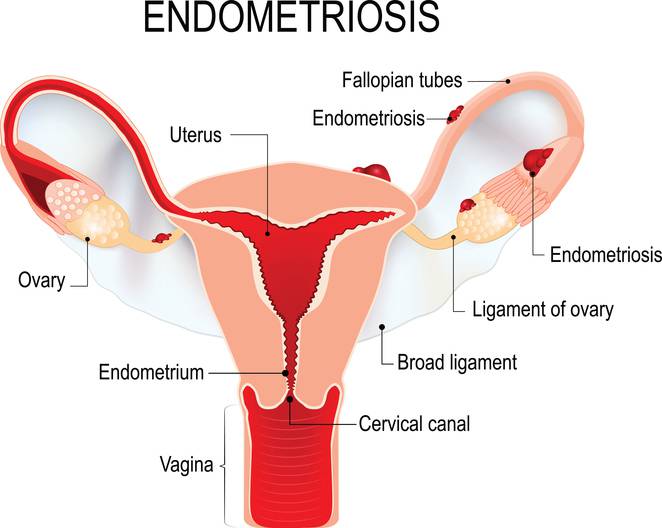
L’endometriosi è un disordine molto doloroso dell’endometrio che cresce fuori dall’utero. Comunemente può coinvolgere le ovaie, le tube di falloppio e il tessuto che riveste le pelvi. Molto raramente il tessuto endometriale può diffondersi al di fuori degli organi pelvici.
Anche con l’endometriosi si hanno le mestruazioni, ovviamente, ma poiché il tessuto “in eccesso” non ha modo di uscire dal corpo, vi rimane all’interno e può provocare la formazione di cisti endometriose, oltre al fatto che il tessuto può irritarsi e sviluppare cicatrici o aderenze, che possono poi portare a fibromi pelvici e uterini.
In Italia sono almeno tre milioni le donne che soffrono di questa patologia, spesso difficile da diagnosticare e a tutti gli effetti molto invalidante: non esistendo un esame specifico per la sua individuazione, in media si arriva ad una conclusione dopo 7 anni. Poiché compromette anche la fertilità, c’è la concreta possibilità che chi ne soffre non potrà avere figli. Secondo le stime, infatti, tra il 30-40% delle donne che ne soffre è sterile
I diversi tipi di endometriosi
Esistono diverse “tipologie” di endometriosi ed è importante conoscerle.
Adenomiosi
Quando l’endometrio cresce in maniera anomala e invade il miometrio – ovvero il rivestimento muscolare della parete uterina compreso tra perimetrio ed endometrio – si può parlare di Adenomiosi o endometriosi interna (mentre l’endometriosi propriamente detta è esterna). Situata nel profondo della cervice, è caratterizzata da delle piccole ulcere bluastre che si possono ulcerare e sanguinare in caso per esempio di rapporti sessuali. Un altro aspetto è il dolore pelvico e i disturbi urinari perché la vescica è molto aderente alla cervice e finisce per congestionarsi.
Endometriosi Esterna
Nei casi in cui invece l’endometriosi si manifesti sul peritoneo – la membrana che riveste la cavità addominale e quella pelvica – o in altri organi pelvici (ad esempio tube, vescica, ovaie) si può parlare di endometriosi esterna. In questo caso l’incidenza è maggiore tra le donne dai 30 ai 40 anni senza figli, spesso operate per altre cause – come fibromi o polipi – che è molto probabile siano causate dall’endometriosi.
Cisti endometriosica ovarica
Il tipo più frequente di endometriosi esterna è nelle ovaie, dove si formano delle cisti che possono variare di dimensioni: da pochi millimetri fino a 10 cm e possono colpirne una sola o entrambe. Questo tipo di cisti – dette anche “cioccolato” per il loro colore ematico dato dal sangue “vecchio”- contengono sangue mestruale prodotto dalle cellule endometriali che si comportano come se fossero nell’utero, nella loro sede naturale. La loro rottura – considerata per i medici di carattere d’urgenza – può provocare forti dolori pelvici, perdita di sangue dalla vagina, febbre nausea e vomito.
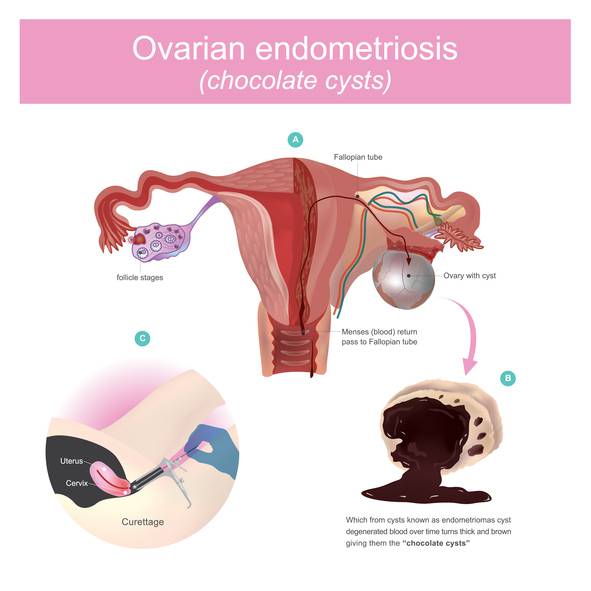
In genere le cisti ovariche provocate dall’endometriosi vengono trattate o con i farmaci, nel caso in cui fossero di piccole dimensioni, oppure è assolutamente necessaria la chirurgia nel caso di cisti di grosse dimensioni prima che appunto possano rompersi.
Endometriosi ad altri organi
Nel caso in cui l’endometriosi si sviluppi in altri organi lontani dall’utero (ad esempio ombelico, vulva, cicatrici di interventi laparotomici, appendice, polmoni) si può parlare di endometriosi dell’organo o del tessuto. Si tratta comunque di una condizione rara.
Endometriosi intestinale
L’endometriosi può interessare alcuni organi dell’intestino, soprattutto il colon retto e più raramente il piccolo intestino o l’appendice. Si tratta di una forma asintomatica e spesso i sintomi sono molto generici e riconducibili ad altre malattie dell’intestino, come dolore addominale cronico, irregolarità, dolore durante la defecazione e dolore addominale.
Per individuarla è necessario sottoporsi ad ecografia addominale, transvaginale, risonanza magnetica e nel caso di una sospetta endometriosi intestinale anche ad una colonscopia. Una volta individuata, si procede necessariamente all’intervento chirurgico tramite laparoscopia; nel caso in cui l’endometriosi si trovasse in profondità è invece necessaria una resezione intestinale e una successiva ricostruzione intestinale con una possibile stomia temporanea (cioè l’apertura che mette in comunicazione l’intestino con l’esterno, in modo che il suo contenuto venga svuotato non per via fisiologica ma tramite una sacca).
I sintomi dell’endometriosi
Nel 20% dei casi l’endometriosi è asintomatica e viene scoperta casualmente quando ci si sottopone a degli accertamenti (laparoscopia) per la difficoltà a concepire. Il sintomo primario dell’endometriosi è il dolore pelvico, spesso associato durante il periodo mestruale. Nonostante molte donne manifestino dei forti crampi durante il ciclo, quelle con l’endometriosi lo descrivono come un dolore molto più intenso del normale, che cresce man mano che il tempo passa. Il problema è che questo dolore infatti con l’andare del tempo diventa praticamente costando, con dei ciclici peggioramenti che di solito corrispondono al ciclo o all’ovulazione.

Altri comuni segnali e sintomi possono essere:
- periodi di forte dolore (dismenorrea), ovvero dolore e crampi che possono incominciare prima del ciclo mestruale ed estendersi ad alcuni giorni durante le mestruazioni. Si possono avere anche dolore alla schiena e addominale.
- dolore durante i rapporti sessuali
- dolore durante dei movimenti o mentre si urina
- eccessivo sanguinamento: si parla di periodi di sanguinamento molto forte (menorragia) o di sanguinamento tra un ciclo e l’altro (menometrorragia).
- fatica, diarrea, costipazione, sensazione di nausea soprattutto durante il ciclo mestruale (per questo spesso viene confusa con la sindrome del colon irritabile)
Le cause dell’endometriosi
Non è chiara in realtà cosa provochi l’endometriosi, ma le possibili cause possono includere:
- Mestruazioni retrograde: il sangue mestruale contenuto nelle cellule endometriali finisce nelle tube di fallopio e nella cavità pelvica, invece che essere espulso. Queste cellule endometriali dislocate si attaccano alle pareti pelviche e alle superfici degli organi pelvici, dove crescono e continuano a sanguinare anche dopo il corso del normale ciclo mestruale.
- Trasformazione delle cellule peritoneali: in quella che viene conosciuta come “teoria dell’induzione”, gli esperti sostengono che gli ormoni o i fattori immuni possono promuovere la trasformazione delle cellule peritoneali – ovvero le cellule che si trovano nella zona profonda dell’addome – in cellule endometriali.
- Trasformazione embrionica: gli ormoni come gli estrogeni possono trasfromare le cellule embrioniche – quelle degli inizi della vita – in cellule endometriali durante la pubertà.
- Cicatrici chirurgiche: dopo un’operazione, come un’isterectomia o un cesareo, le cellule endometriali possono attaccare l’incisione chirurgica.
- Trasporto delle cellule endometriali: i vasi sanguigni o il sistema linfatico possono trasportare le cellule endometriali in altre parti del corpo.
- Disordini del sistema immunitario: è possibile che un problema del sistema immunitario possa rendere il corpo incapace di riconoscere e distruggere il tessuto endometriale che sta crescendo fuori dall’utero.
- fattore genetico: la malattia potrebbe essere ereditata o frutto di errori genetici. Alcune ricerche stanno poi valutando quanto l’estrogeno, un ormone che del ciclo riproduttivo, possa essere la causa dell’endometriosi.
Endometriosi e concepimento
La percentuale delle donne sterili a causa dell’endometriosi è di circa 30-35%. Di solito queste hanno più possibilità di sviluppare una gravidanza extruaterina non direttamente riconducibile alla patologia ma alle sue conseguenze, come delle aderenze nelle tube che possono essere provocate dalla cronicizzazione dell’endometriosi. Da queste possono derivare delle alterazioni nell’impianto dell’embrione.

Rimanere incinta si può: ovviamente ogni situazione va valutata singolarmente. Anche se le possibilità sono ridotte rispetto ad una donna sana, non è detto che non si riesca ad avere un bambino. Nel caso in cui una gravidanza – passati dai 6 ai 12 mesi – non avvenga naturalmente, si procede con un intervento di laparoscopia esplorativa per individuare possibili fibromi o cisti che possono interferire con la fertilità. Nel caso poi in cui ci siano nuovamente difficoltà a concepire, si può pensare alla fecondazione assistita.
Una volta avviata la gravidanza, la futura mamma dovrà fare attenzione, perché ci possono essere problemi di ipertensione (gestosi), emorragie nel terzo trimestre e una maggiore possibilità di parto cesareo, visto che una delle complicanze più frequenti è la placenta previa, ovvero quando la placenta è davanti al feto.
Le cure per l’endometriosi
Al momento la laparoscopia è l’unica tecnica in grado di curare l’endometriosi: si parla di casi più semplici – come l’asportazione dei focolai – a quelli più complessi come l’isterectomia ed annessiectomia (asportazione delle ovaie e tube). Di solito però la terapia chirurgica – che gli studi hanno dimostrato essere più efficaci di quella farmacologica – tende ad essere conservativa anche per preservare la fertilità.
Esistono poi dei farmaci che bloccano gli ormoni ovarici, in particolare il GNRH, l’ormone che serve a stimolare il funzionamento dell’Ipofisi che a sua volta fa funzionare le ovaie. In questo caso però la donna è come se andasse temporaneamente in menopausa e i sintomi sono gli stessi: secchezza vaginale, meno calcio nelle ossa, vampate. Si tratta di una terapia che può durare dai 6 mesi o più.
Endometriosi e alimentazione
L’endometriosi si cura anche a tavola. Per questo nella dieta è necessario aumentare il consumo di fibre, per permettere all’intestino di essere più pulito. Meglio allora mangiare integrale, riso sempre integrale, legumi, frutta e verdura. Anche l’incremento di omega 3 permette di togliere lo stato infiammatorio determinato dalla malattia attraverso la produzione di prostaglandina PGE1. In questo caso sono ben indicati tonno, pesce azzurro, olio di oliva, oli vegetali e noci. Meglio evitare latticini, carne e in generale cibi contenenti zuccheri perché producono invece le prostaglandine PGE2 e PGF2A, che sono portatrici di infezioni. No invece alla soia e ai suoi derivati perché producono fitoestrogeni, ovvero delle sostanze vegetali che sono simili agli estrogeni.

Un ultimo passo è quello di assumere degli integratori che possono tenere sotto controllo la malattia. Alcune sostanze si trovano naturalmente nei cibi – come la curcuma per esempio – ma altri si possono trovare appunto negli integratori alimentari, come vitamina D, quercitina, partenio, nicotinamide, metifolato di calcio.
E voi unimamme, sapevate tutto?
